中学校保健/応急手当
応急手当の意義
[編集]
応急手当には、次のような効果がある。
- 生存率の上昇
- 治療後の回復を早める
心停止が3分つづくと、死亡率が50%になる。
呼吸停止が10分つづくと死亡率が50%になる。
このような理由から、心停止および呼吸停止の傷病者には、心臓マッサージや人工呼吸といった心肺蘇生(しんぱい そせい)の手当を施すことが望ましい。
心肺蘇生法は、脳への酸素供給の維持である。脳自体には酸素を蓄える能力がなく、呼吸が止まってから4~6分で低酸素による不可逆的に致命的な状態に陥る。そのため一刻も早く脳に酸素を送る必要がある。
人間の脳は2分以内に心肺蘇生が開始された場合の救命率は90%程度であるが、4分では50%、5分では25%程度となる(救命曲線を参照)。したがって、救急隊到着までの数分間(5~6分)に「現場に居合わせた人(これを「市民救助者」と呼ぶ)による心肺蘇生が行われるかどうかが救命率に大きく左右する。
- ※ 範囲外: 応急手当て では何をしないか?
- (医師や看護師ではない)一般人による応急手当てでは、原則として、医薬品は使わない[1]。上述のように、心臓マッサージや人工呼吸のように、医薬品を使わなくても処置できる行為に、(一般人の応急手当ては)限られる。
- 例外として、食物アレルギーなどで(病名の既に分かっている)生徒児童のいる場合など一部の病気では、実は事前に学校に医薬品が保管してある場合があって、それを発作時に投与したりする[2]。専門的すぎる話題なので、本ページでは例外についての説明は省略する。
検定教科書では説明の都合上、(熱中症の種類別などの)病名とそれに応じた応急処置の方法が書かれているが、実は本来、法的には病名の診断は医師以外は行わない[3]。 その他、死亡診断は法的には医師だけが行えるので[4]、たとえ患者が死亡してるように見えても、とりあえず応急処置をするのが原則。
応急手当の手順
[編集]1.周囲の安全を確認
- 二次災害を防ぐため、まず周囲の安全を確認する。もし、車の往来が激しいような危険な場所なら、事故に巻き込まれないように注意して移動する。危険な場所なら、傷病者の移動が可能であれば、傷病者を安全な場所に移動させる。
2.出血の確認
- 流れでるような大量の出血が有る場合は、他の手当より優先的に、止血(しけつ)する。止血法には直接圧迫止血法(ちょくせつあっぱく しけつほう)などがある。
全血液は体重の約8%であり、血液の3分の1を失うと生命の危機になる。例えば、体重60kgの場合、約4.8kgが全血液量であり、その内の約1.6kgが失われると生命が危機に瀕する。
- 直接圧迫法
傷口の上に、清潔なガーゼやハンカチで、強く押さえつけて止血する方法。病気の感染を防ぐため、なるべく傷病者の血に触れないように、ビニール袋を間に挟んだりする。
3.傷病者の意識の確認
- 意識の有無を確認する。声を掛ける。肩をやさしく軽く叩く。(肩を叩きながら相手の耳元で「大丈夫ですか!?」などと呼びかける。揺すってはいけない。反応があれば、手当を始める。反応が無ければ、周囲に大声で協力を求める。
4.応援を呼ぶ
- 傷病者の反応が無ければ、大声で周囲に協力を求め、たとえば「だれか、きてください。人が倒れています。」などのように、周囲の人に傷病者がいる緊急事態であることを知らせ、協力を求める。たとえ、周囲に人が見当たらなくても、声を出して周囲に呼びかける。
- 協力者がいる場合
- もし、協力者がいたら、まず119番(救急車)の通報を依頼する。誰に頼んだかを明確にするために、直接本人に話しかけること(そうしないと、もし周りに2人以上いるとき、2人とも勘違いで「自分以外の人が頼まれた」と思い込んで安心してしまい、そのまま相手に任せてしまい、自分はどっかに行ってしまうというミスが、ありうる。さらに、安心してどっかに行ってしまった相手を見て、残りの人が「あの人が、救急車を呼びに行ってくれた」と勘違いするミスが、連鎖的に発生する場合もある)。また、付近にAED(エーイーディー、自動体外式除細動器)があれば、協力者に持ってきてもらう。AEDをもってくるように頼む相手にも、頼む相手本人に直接、話しかけること。(勘違いで「自分以外の人が頼まれた」と思い込むミスを防ぐため)
- もし、周囲の人の名前を知っていれば、「田中マサオさん、あなたは救急車を呼びに119番してください」「堀川さん、あなたはAEDを持ってきてください」のように、具体的に名前を呼んで、頼むのが確実である。
- 協力者がいない場合
- 協力者が現れない場合は、自分で119番に通報する。119番通報などで救援を要請した後、傷病者の呼吸の有無を確認する。
5.呼吸の確認
- 反応の無い傷病者に対しては、傷病者の呼吸の有無を確認する。確認は10秒で行う。10秒で呼吸が確認できなければ、「呼吸、なし」と判断する。しゃくりあげるような不連続な呼吸は「呼吸、なし」と判断する。
(2010年以降、呼吸確認の方法が昔と変わっています。昔は「見て、聞いて、感じて」と総合的に判断していましたが、現在では目視だけで迅速に呼吸確認を行います。)
- 呼吸なしの場合
呼吸なしの場合は、心臓マッサージや人工呼吸などといった心肺蘇生法を開始する。心肺蘇生法である胸骨圧迫(きょうこつあっぱく、意味:いわゆる「心臓マッサージ」のこと。)を行う。

- 呼吸ありの場合
呼吸が確認できた場合は、心肺蘇生の必要は無い。意識がない傷病者に対しては、傷病者を仰向け(あおむけ)に寝かせ、気道確保(きどう かくほ)を行う。気道確保のおこない方は、傷病者を仰向けに寝かせた後に、下あごを、やや押し上げる。傷病者の体位は、必要に応じて、嘔吐物が口につまらないように横向きに寝かせる回復体位(かいふく たいい)にする。
6.心臓マッサージ(胸骨圧迫)(C:Circulation)
- ※ 絶対に、けっして生体では練習してはいけない。模型を用いて練習すること。また、生徒だけで練習しないこと。

- 胸の真ん中に手の付け根を置き両手を重ねて、肘を真っ直ぐ伸ばし、1分間に少なくとも100回以上の速さのテンポで継続出来る範囲で強く圧迫を繰り返す。
- 推奨は「少なくとも5cm以上沈むように」であるが、その場で測れる訳ではないので、継続出来る範囲で「強く」で良い。訓練をうけていない救助者はAED(エーイーディー)、または救急隊到着まで胸骨圧迫(きょうこつあっぱく)だけを続ける。
- 補足: できるかぎり、ほかの人を巻き込む。それが出来るかどうかは天国と地獄ほどの差がある。秒単位で12345と数えてもらうとかでもよい。5秒の間に8回以上なら100回/分以上を満たしている(後述)。それに応じてもらえれば疲れたときに代わってもらえる可能性が高い。疲れてきたらまわりの人に1分間だけでも代わってもらう。「強く早く」を維持するためにも交代は必用である。
人工呼吸が出来る状況なら、胸骨圧迫30回のあとに、気道確保を行い人工呼吸2回を行う。
-
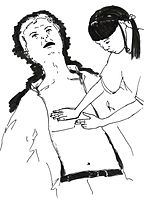
胸骨圧迫では、心臓のあたりが手をあてる位置になる.
-
胸部圧迫法の様子.
- 人命を救う勇気を持つ
- 心臓や呼吸が停止している場合、そのまま放置しておくと間違いなく死亡する。救急車が到着するまでに何らかの応急処置を施すだけで、傷病者の生存率は極めて高くなる。
- 心停止の人に胸部圧迫(心臓マッサージ)を行うと胸部の骨を折ってしまうことがあるが、骨を折ることを恐れて胸部圧迫をしなければ患者の命は失われ、二度と戻らない。一方、命が助かれば、骨が折れていてもそれは時間が経てば治癒し、骨が折れた前の状態に戻ることが可能である。この場合、後者の方が望ましいのは言うまでもない。
- 自身の安全が確保・確認されれば、人の命を救う勇気を持って、躊躇せずに救命手当を実施することが必要不可欠である。講習実施各機関でも「修了者は自信を持って事に当たって欲しい」と呼びかけている。
- 仮に救命手当を施して、蘇生後に何らかの身体傷害が残ったとしても、善意に基づくものであれば、日本では、民事上も刑事上も免責されるとするのが法学者の通説(緊急避難行為)であり、警察庁や総務省,[消防庁、厚生労働省、日本医師会、日本赤十字社などが共同で編纂した『救急蘇生法の指針』においても免責がはっきりと謳われている(具体的には刑法(日本)37条や民法 (日本)698条などが根拠となる)。実際、日本でも救命手当てをした人が処罰されたことはない。
- 多くの欧米諸国では、応急処置に伴う免責を規定する「善きサマリア人の法」(英:good Samaritan law)と呼ばれる法令が整備されており、積極的な応急処置の推進の一助となっている。
しかし現時点(2019年)での日本の法律では、この「善きサマリア人の法」に当たる法律がまだ整備されておらず、応急的な救命措置に参加した者が訴訟などを起こされるリスクが残っている。実際に2000年ごろまで日本では、応急処置をした医療関係者が何度か裁判に訴えられ、その裁判で医師が責任を負わされた事例が多くあった。日本の中学高校では応急処置をするように教育するが、しかし実態は、救命措置をしたものが訴えられる可能性があるので、医師のなかには病院以外でのプライベートで急病人が発生しても応急措置をしない人も多い。そもそも日本国民が「善きサマリア人の法」を無視してきたのが悪いので、結局、日本国民が悪い。


7.気道確保(A:Airway)
- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練をうけ、自信のある市民救助者の場合は、仰向けに寝かせた状態で片方の手で額を押さえ、もう片方の人差し指と中指で顎を上に持ち上げることにより行う。口の中に異物があれば除去する。
8.人工呼吸(B:Breathing)

- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練をうけ、自信のある市民救助者の場合は、鼻を押さえ胸部がふくらむよう息を約1秒吹き込む。この際、感染病防止の観点から専用のポケットマスク等を患者の口に取り付けることが望ましい。人工呼吸を行う間隔は胸骨圧迫30回ごとに人工呼吸2回が目安。ただしこのための胸骨圧迫の中断は10秒以内とする。
-
人工呼吸では鼻を指でつまみ、指であごを上げながら、口から息を吹き込む。(呼気にも酸素は含まれている。)
-
必要に応じ、胸の動きを見て、肺の動きの有無を確認する.
9.AEDによる除細動(D:Defibrillation)

- ※ 絶対に、けっして生体では練習してはいけない。模型を用いて練習すること。また、生徒だけで練習しないこと。
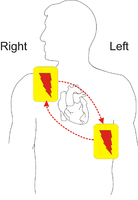
- AEDが到着したら使用する。体が濡れていれば拭き取る。それ以外の手順はAEDの音声ガイダンスに従えば良い。公共の場に配備されているAEDは一般の人でも使えるように操作を自動化しており、電気ショックが必要であるかどうかもAEDが自動的に判断する。

-
AED装置の大きさは、持ち運びやすいように、カバンぐらいのサイズになっていることが多い。
-
一般的なAEDの、電気パッドの取り付け位置。胸の右上と、左下に貼る。

日常での応急手当
[編集]傷病がひどい場合は、医療機関の診察を受けること。
- 止血法
- 直接圧迫法
傷口の上に、清潔なガーゼやハンカチで、強く押さえつけて止血する方法。他人が行う場合は、傷病者の血に触れないように、ビニール袋を間に挟んだりビニール手袋をはめる。
- 骨折の場合
骨折した部位を無理に動かさず、そして固定する。もし、通常でない方向に患部が曲がっていても、応急処置では、けっして通常の方向には戻さず、患部をそのまま固定する。
- やけどの場合
患部を水で冷やす。できれば流水で冷やす。服の下が焼けていても、脱がさず、服の上から水などをかけて冷やす。無理に服を脱がそうとすると、やけどを負った皮膚も服と一緒に剥がれる危険があるので、服は脱がさない。 やけどの患部などに、薬品などは塗らない。
- ※ 民間では、やけどに軟膏を塗る慣習があるが、医学的には間違いであり、やけどに軟膏類を塗ってはいけない[5]。
きず・けがの応急手当
[編集]重症の場合は、医師の診察を受けに行くこと。
- すり傷、切り傷
- 傷口が汚れている場合は、まず、水道水で洗い流す。
- ガーゼを当てる。
- 鼻血
鼻をつまんで、安静にする。
- ※ ティッシュなどを鼻につめるのは、手当てにはならない。また、首のうしろを叩いても、手当てにはならない。
- やけど
すぐに、なるべく流水で冷やす。痛みがなくなるまで冷やし続ける。
- ※ 水ぶくれは、つぶさない。
- ※ 衣服などが皮膚についても、無理には、はがさない。
- ※ 医師の診察を受ける前までは、軟膏などの薬は、用いない。
包帯法
[編集]巻き包帯
[編集]三角巾
[編集]
- (※ 教師用の教材の範囲: )このほか、指やアタマなど、一般の包帯では巻きづらい場所に包帯を巻く必要のある場合や、広い範囲における出血などのさいには、上述の一般の包帯を巻くのに加えて、さらにネット包帯というもので押さえて、一般の包帯がホドケないようにする方法を使う場合もあります。詳しくは、学校の授業などを聞いてください。
RICE法
[編集]脱臼(だっきゅう)とか捻挫(ねんざ)とかをしたときは、内出血をしている。脱臼や捻挫は、RICE法(ライスほう)で応急処置できる。
-
安静(Rest)
-
心臓より高く上げる(Elevation)
- まず、患部(かんぶ)を、あまり動かさすに安静にする。(Rest)
- 氷で冷却する。(Ice)血管が縮まるので、内出血や はれ が、おさえられる。 (※編集者へ 図を描いてください)
- 包帯などを巻いて圧迫する。(Compression) こうすることで、内出血や はれ をおさえられ、痛みを感じにくくなる。 (※編集者へ 図を描いてください)
- 幹部を心臓より高く上げる。(Elevation) こうすることで、いためた部分に流れる血液量が少なくなるので、内出血をふくむ出血量を減らせる。
熱中症の応急処置
[編集](※ 中学の保健体育でも、発展項目として、熱中症の応急処置の一部を扱います。[6])
- ・もし熱中症や、それに近い症状に出会ったら、すぐに先生などの大人に相談して下さい。
- ・その間、熱中症の応急手当(おうきゅうてあて)は、まず冷やすことです。患者をすずしい場所に移動させてください。
- そして、水(みず)でぬらしたタオルや、氷(こおり)や扇風機(せんぷうき)などで、体を冷やして(頭、わき、首まわり、太もものつけね)、患者をすずしくしてください。
- ・意識がはっきりしていれば、水をのませて、水分を補給します。(経口補水液やポカリなどでミネラル補給もしたほうがいいかも)自力で水が飲めない場合、重症なので、病院・医療機関などへ搬送してください。
- ・意識が無い場合や、意識障害がある場合、上記の手当てをつづけながら、一刻も早く、病院・医療機関などへ搬送してください。
熱中症の手当てについての参考文献
- 高石昌弘、『中学校保険体育』、大日本図書、検定教科書、検定年:平成23年、平成25年再版発行
発展的記述:熱中症の応急処置のくわしい説明
[編集]
熱中症の応急処置
[編集]まず、冷やすことです。
熱中症の患者は、発汗(はっかん)により塩分が不足しているため、身体の調節機能が低下しています。なので、塩水などで塩分補給も行うことも、必要です。
熱中症の症状には、おもに熱けいれん、熱疲労、熱射病がある。(熱失神を加える場合もある。)
- 熱射病の場合
発汗の停止や、意識不明、立ち上がれない、足がふらつく、などの症状のある場合は、「熱射病」です。とても危険な症状なので、ただちに救急車を呼んでください。熱射病の場合、水分補給やスポーツドリンクを補給するよりも先に、とにかく救急車を呼ぶ必要があります。
また、救急車が到着するまでのあいだ、水分補給だけでなく、さらに、体を冷やしてください。(うちわであおぐ。氷(こおり)があれば、頭、首、わきのした、などを氷でひやす。必要に応じて、からだに水をかけてもいい。(※ 大日本図書の教科書に、からだに水をかける事が紹介されている。))
- 熱中症の応急処置
応急手当(おうきゅうてあて)としては、まず、涼しい場所に移動させる。[7]
意識があり、はき気や嘔吐物(おうとぶつ)が無ければ、薄めの食塩水やスポーツドリンクなどを飲ませて、水分および塩分を補う。 [8]
食塩水の濃度は、みそ汁やスープ料理などの濃度で良い。みそ汁の塩分濃度が、以下に説明する0.2%濃度の食塩水の濃度と、ほぼ同じである。
※ なお、はき気があって水分補給のできない場合、点滴を受けて水分補給・塩分補給をする必要がありうるので、病院に行かせる必要があり、なので救急車を呼ぶ必要のある場合もありうる。(※ 参考文献: 学研『中学 保健体育』平成23年版、69ページ))
- 熱疲労の場合
- 暑くて、ちょっと疲れるくらいの「熱疲労」なら、塩分濃度0.2%くらいのスポーツドリンク、または0.2%塩分濃度の食塩水で、塩分をおぎなうくらいで良い。
- このように、汗によって塩分が失われている場合は、塩分も補給する必要がある。塩分をふくまない水を飲ませるだけでは、あまり、熱疲労から回復をしない場合がある。
- 熱けいれんの場合
- しかし、手足のけいれん などのある「熱けいれん」の場合は、0.9%食塩水(生理食塩水の濃度)をおぎなうこと。(0.9%濃度の食塩水のことを「生理食塩水」という。)
- (※ 範囲外:)そもそも熱けいれん自体、高温時に水分だけを補給して、塩分などの補給しなくて塩分欠乏になった場合に起こりやすい[9]。なので、必然的に、熱けいれんの対策法として、塩分を取ることが重要である。
- 要するに熱中症対策としては、真夏の暑いときには、水分だけではなく塩分を摂取するのを忘れないように気をつけよう。
- ※ てっきり「塩だけをなめればいい」かと思いがちであるが、しかし実際の医療現場などでは、熱けいれん患者に塩だけを与えても嘔吐(おうと)したりとの報告もあるので[10]、予防の際にも、なるべく水に塩をうすめて飲もう。
熱疲労、熱けいれん、どちらの場合でも、応急処置をしても回復しない場合は、救急車を呼ぶなどして、病院に行かせる。
学校でもし熱中症が回復しない場合、移送先は図にもあるように、(保健室ではなく)病院です。そもそも保健室で出来る医療的な行為は、設備的にも、消毒や異物除去などの軽度の医療的行為に限られます。また、保健室は設備的にも、消毒薬や傷薬以上の薬品は置いてないのが原則です[11]。あとは包帯とガーゼと絆創膏(ばんそうこう)などが保健室に置いてあります。保健室は こういった軽度の治療行為のための施設なので、なので回復しないと生命の危機になるような重度の病気は、保健室ではなく病院に送ります。なお、保健室にも応急処置のための氷嚢(ひょうのう)や氷枕(こおり まくら)などは備蓄してあります[12]。
- また、熱射病の意識低迷に限らず、一般に学校で誰かの意識喪失が持続的な場合、原則的に救急車で病院に送ります[13]。また、意識があっても、意識が低迷している場合には、救急車で病院に送るのが望ましい[14]と言われています。
- ※ なので、テスト勉強のための暗記としては、「熱射病の場合だけ応急手当をせずに ただちに救急車を呼ぶ」と覚えればいいのです。そのほかの熱中症の手当ての順序は、応急手当て → 回復しなければ救急車 、という順序です。
- なお実際には、救急車を呼ぶ役割の人は、学校の教職員です[15](なので、生徒が呼ぶ必要は通常は無いです)。よって、もし学校で急病人が出たら、まずは、その学校の先生にただちに連絡してください。救急車が必要かどうかの判断も、教職員が行います。
- また、そもそも医師ではない教職員には、病名の診断を(法的にも技術的にも)本来は行えない[16]。なので、とりあえず「意識喪失が持続したら病院。回復しなかったら病院。」と覚えておけば、生徒としては実用上は問題は無いだろう。あと、応急手当てが必要になるような事態になったら、たとえ回復をしても、念のため、なるべく早めに病院で診察を受けよう、受けさせよう[17]。
- ただし例外的に瞬間的な意識低迷があっても、長時間の集会中に倒れた場合は(「起立性調節障害」という)、原因は頭部の血圧が下がったことによるので、横にさせておけば回復する場合が多いことが経験的に知られており、なので救急車は呼ばないのが普通[18]。しかし炎天下での集会の場合は、たとえ集会中であっても、熱中症が原因である可能性もあるので、けっして即断では起立性調節障害だろうと決め付けてはならない[19]。その他、心臓疾患や神経疾患などの持病のある生徒が倒れた場合、それぞれの患者の病状に応じた対応をするが[20]、専門的なので本ページでは説明は省略する。
検定教科書では、「熱けいれん」「熱疲労」「熱射病」という3分類がされているが、この他の分類として近年、症状の重さ別に3段階で「I度」(軽症)・「II度」(中等症)・「III度」(重症) という分類も提唱されており、環境省などの行政などもその分類を利用している[21]。
このため、もしかしたら教科書の説明が将来的に変化するかもしれません。
環境省サイトやその他の文献[22]などによると、手当ての方法がどう変わるかというと、
- ・意識があれば、軽い立ちくらみなどがあっても、とりあえず冷やしたり、生理食塩水の程度の食塩水を飲ませるなどの応急手当てをする。(I度)
- ・意識があっても、上記のI度の治療を行っても回復しない場合、病院へ移送します。(II度) 強い頭痛や吐き気などのある場合も、II度ですので、病院へ移送します[23]。
- 。意識が無い場合、重症であり、ただちに病院へ移送します(III度)。
また、I度の症状でも、絶対にすずしい場所で休ませます。もし、それまでスポーツしていたら、該当者のスポーツを休止させます。休止させるのは当然の原則だと読者は思われるでしょうが、しかし実際の学校現場では、ときどきこの原則が守られずに死亡に至り裁判になった事もあります[24]。
熱中症の予防
[編集]こまめに水分と塩分を取ろう
[編集]夏場や、はげしい運動の前後などは、こまめに、水分をとることが必要です。
水分を取るとき、理論的には、食塩濃度0.1%〜0.2%の食塩水でおぎなえると、理想的である。(しかし、現実には、学校で給食以外に塩分を取ることは、むずかしいだろう。)
食塩濃度0.1%〜0.2%の食塩水が、熱中症の予防に効果的ですので、たくさん汗をかく場合は、この濃度に近い食塩水を補給しましょう。(スポーツドリンクにも塩分がふくまれているのが一般的である。なので、たくさん汗をかいたあとは、水道水とスポーツドリンクを交互に飲むのも効果的だろう。)
- ※ スポーツをしてない場合にスポーツドリンクだけを飲んでも、血糖値が高くなるなどの副作用があり(そのため、急性の糖尿病に似た症状が起きる可能性がある、とされている)、あまり医学的には熱中症予防としてスポーツ以外にもスポーツドリンクを飲むのは勧められないとされているので、水道水などと併用しよう。医学書などでも、平時の熱中症予防のためにスポーツ飲料を飲む場合には、水でうすめるほうが良い[25]とされている。
スポーツドリンクについて「糖分に注意」とか色々言われることもあるが、しかしスポーツをしたあとなら、糖分も不足している状態なので、もちろんスポーツ中・スポーツ後にはスポーツドリンクが適切である。じっさい、中学教師向けの運動部の指導書でも、スポーツ時の補給にはスポーツドリンクが推奨されている[26]。
- ※ こういった話は、教科書には無いが、常識的に保健体育の教師または家庭科の教師あたりが、授業時に口頭で話すだろう。
なお、いわゆる「エナジードリンク」などがコンビニなどのお店では清涼飲料売り場に売られているが、しかしエナジードリンクはカフェインが含まれているので、これらの目的には適さない[27]。また、いわゆる「栄養ドリンク」はアルコールが含まれており、よって適さない[28]。
なお、エナジードリンクについては、イギリスなどヨーロッパの一部の国では、タバコやアルコールなどと同様に年齢に規制が掛けられている[29]。
ともかく、熱中症の予防としては、水道水を飲んではいけないわけではないが、しかし水道水だけを飲んでも塩分をおぎえないことは、知っておこう。
また、塩分をとらずに水分だけを取ると、体が本能的に体内の塩分濃度の低下をおそれて、水をほしがらなくなってしまう、という現象があります。(※ 参考文献: 大日本図書『中学校 保険体育』平成23年検定版、141ページ) このため、場合によっては、水道水で水分を補給することが、かえって、危険をまねいてしまう場合があります。なので、はげしい運動のあとや、熱中症が心配なときは、スポーツドリンクなどで水分といっしょに塩分も、おぎないましょう。
水分を取る際、いっぺんに水分を多めにとっても、効果は、ひくいです。また、いっぺんに水分を取りすぎると、下痢(げり)などの原因にも、なります。
なので、飲みすぎに注意して、こまめに水分を取ることが必要です。
かつて、「スポーツの練習中には、水を飲まないほうが良い」などの誤解があった。現在では、これは医学的根拠が無いとして、まちがった迷信だとして、否定されている。[30]
熱疲労のときも、0.2%食塩水やスポーツドリンクを飲むことが、応急手当になる。
なお、熱けいれん のときにおぎなう食塩水の濃度は0.9%(生理食塩水)です。(スポーツドリンクよりも塩分が高濃度。) 実際、熱けいれんの治療デモ、スポーツドリンクに食塩を混ぜた溶液を摂取する事が理想だとされています[31]。
この0.9%の食塩水のことを「生理食塩水」といいます。
- 服装
熱中症の予防として着る服は、なるべく薄着(うすぎ)が良い。通気性と吸湿性の良い服が良い。また、帽子で日差しを減らすのも効果的である。裸での運動は、日光が直接に全身に当たるため、かえって熱中症になりやすく、裸での運動はダメ。
- スポーツの場合の服装
薄着(うすぎ)が良い。
中高の保健体育の教科書では扱ってない話題なのですが、脱水症状は、その名の通り、水分が不足しているときに起きる症状なので、冬でも発生します。
なので、冬でも脱水症状の予防のために、たとえ気温が寒くても、スポーツ時には水分や塩分などを取る必要があります[32]。
冬場は気温が低いので、体を冷やしたくないので水を飲みたくないですが、しかし脱水症状を防ぐために適切に水分および塩分を摂取する必要があります。
検定教科書には無い話題でも、運動部の教師用の指導書には書いてある話題なので、将来的には中高の教育現場でも指導されるかもしれません。
熱中症の種類
[編集]熱中症の種類には、熱失神、熱けいれん、熱疲労、熱射病がある。
- 熱失神(ねつしっしん)
- 原因:血管の拡張したことの血圧低下による、脳への血液不足。
- 症状:失神や めまい など。
- 熱けいれん
- 原因:体内の塩分の不足で起こる。
- 症状:筋肉が、けいれん。
- 応急手当: 生理食塩水(せいり しょくえんすい)を飲ませる。生理食塩水とは、濃度0.9%の食塩水。水1Lに食塩9gの濃度。あるいは水500mLに食塩4g〜5g程度の濃度。小さじ1杯が5gなので、つまり500mL水道水に小さじ1杯の食塩。
- 熱疲労(ねつひろう)
- 原因:多量の発汗による脱水症状。
- 症状:めまいや頭痛などを起こす場合がある。
- 応急手当: スポーツドリンク、0.2%食塩水などを飲ませる。
- 熱射病(ねっしゃびょう)
- (日射病とは異なる。)
- 原因:高温による脳内の温度中枢の障害によって、体温調節機能が失われている。
- 症状:意識障害。高体温。
- 応急手当: 応急手当ではなく、ただちに救急車を呼ぶ。熱射病は、熱中症の中でも特に重症であり、ただちに救急車などを要請する必要がある。
応急手当の一般的な流れ
[編集]※ 2023年現在、最近の検定教科書にはこういう感じの図があるらしい[33] [34]。

脚注・参考文献など
[編集]- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 小林國男『好きになる救急医学』、講談社、2019年5月20日 第5刷発行、240ページ、
- ^ 高石昌弘、『中学校保険体育』、大日本図書、検定教科書、検定年:平成23年、平成25年再版発行
- ^ 和唐正勝、『現代高等保健体育』(文部科学省 検定済み教科書)、大修館書店、発行:平成25年4月1日、P.61
- ^ 和唐正勝、『現代高等保健体育』(文部科学省 検定済み教科書)、大修館書店、発行:平成25年4月1日、P.61
- ^ 岡崎勲『標準公衆衛生・社会医学』、医学書院、2009年3月1日 第2版 第1刷、284ページ
- ^ 樫山鉄矢ほか著『ER実践ハンドブック』、羊土社、2019年5月25日 第4版発行、293ページ
- ^ 郷木義子 編集、『職場・学校・家庭・地域での応急手当マニュアル』、ふくろう出版、2014年4月1日 改訂版発行、P.171
- ^ 郷木義子 編集、『職場・学校・家庭・地域での応急手当マニュアル』、ふくろう出版、2014年4月1日 改訂版発行、P.182 ※ 昭和61年 文部省体育局通知『保健室の備品について』
- ^ 郷木義子 編集、『職場・学校・家庭・地域での応急手当マニュアル』、ふくろう出版、2014年4月1日 改訂版発行、P.172
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.35
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.3
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.80
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.80
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.80
- ^ 環境省熱中症予防サイト『熱中症になったときには』 2021年5月25日に閲覧.
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.347
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.346
- ^ 衛藤隆 ほか著『最新 Q&A 教師のための救急百科 第2版』、大修館、2018年4月20日 第2版 第1刷 発行、P.346
- ^ 照井直人 著『はじめの一歩のイラスト生理学 改訂 第2版』、羊土社、2018年4月10日 第2版 第7刷発行、169ページ
- ^ 一般社団法人アスリートキャリアセンター『新しい部活の作り方 地域移行に伴う指導者の教科書』、徳間書店、2023年3月31日 第1刷、P158
- ^ 一般社団法人アスリートキャリアセンター『新しい部活の作り方 地域移行に伴う指導者の教科書』、徳間書店、2023年3月31日 第1刷、P158
- ^ 一般社団法人アスリートキャリアセンター『新しい部活の作り方 地域移行に伴う指導者の教科書』、徳間書店、2023年3月31日 第1刷、P158
- ^ 一般社団法人アスリートキャリアセンター『新しい部活の作り方 地域移行に伴う指導者の教科書』、徳間書店、2023年3月31日 第1刷、P158
- ^ 北側薫、『高等学校 保健体育』(文部科学省 検定済み教科書)、第一学習社、発行:平成25年2月10日、P.150
- ^ 樫山鉄矢ほか著『ER実践ハンドブック』、羊土社、2019年5月25日 第4版発行、293ページ
- ^ 一般社団法人アスリートキャリアセンター『新しい部活の作り方 地域移行に伴う指導者の教科書』、徳間書店、2023年3月31日 第1刷、P182
- ^ 大修館書店『令和5年度用教科書の修正・変更等のお知らせ』
- ^ 株式会社 Gakken 学校・社会人教育事業部『令和5年度供給教科書『中学保健体育』(保体 704)訂正のお知らせ』,P.2(※修正側)