高等学校保健体育保健/応急手当
中学の復習
[編集]応急手当の意義
[編集]
応急手当には、次のような効果がある。
- 生存率の上昇
- 治療後の回復を早める
心停止が3分つづくと、死亡率が50%になる。
呼吸停止が10分つづくと死亡率が50%になる。
このような理由から、心停止および呼吸停止の傷病者には、心臓マッサージや人工呼吸といった心肺蘇生の手当を施すことが望ましい。
心肺蘇生法は、脳への酸素供給の維持である。脳自体には酸素を蓄える能力がなく、呼吸が止まってから4~6分で低酸素による不可逆的に致命的な状態に陥る。そのため一刻も早く脳に酸素を送る必要がある。
人間の脳は2分以内に心肺蘇生が開始された場合の救命率は90%程度であるが、4分では50%、5分では25%程度となる(カーラーの救命曲線参照)。したがって、救急隊到着までの数分間(5~6分)に「現場に居合わせた人」(これを「市民救助者」と呼ぶ)による心肺蘇生が行われるかどうかが救命率に大きく左右する。
以降の章、高校の範囲
[編集]日常の応急手当
[編集]-
腹部突き上げ法
-
左側が背部叩打法
-
二人で運ぶときは、背中が持たれ掛かるように運ぶ。
餅が のど につまった時の応急手当は、まず自分で吐き出させることだが、それが出来無い場合には、背部叩打法や腹部突き上げ法などがある。
応急手当の手順
[編集]1.周囲の安全を確認
- 二次災害を防ぐため、まず周囲の安全を確認する。もし、車の往来が激しいような危険な場所なら、事故に巻き込まれないように注意して移動する。危険な場所なら、傷病者の移動が可能なら、傷病者を安全な場所に移動させる。
2.出血の確認
- 流れでるような大量の出血が有る場合は、他の手当より優先的に、止血を優先する。止血法には直接圧迫止血法などがある。
全血液は体重の約8%であり、血液の3分の1を失うと生命の危機になる。例えば、体重60kgの場合、約4.8kgが全血液量であり、その内の約1.6kgが失われると生命が危機に瀕する。
- 直接圧迫法
傷口の上に、清潔なガーゼやハンカチで、強く押さえつけて止血する方法。病気の感染を防ぐため、なるべく傷病者の血に触れないように、ビニール袋を間に挟んだりする。
3.傷病者の意識の確認
- 意識の有無を確認する。声を掛ける。肩をやさしく軽く叩く。(肩を叩きながら相手の耳元で「大丈夫ですか!?」などと呼びかける。揺すってはいけない。反応があれば、手当を始める。反応が無ければ、周囲に大声で協力を求める。
4.応援を呼ぶ
- 傷病者の反応が無ければ、大声で周囲に協力を求め、たとえば「だれか、きてください。人が倒れています。」などのように、周囲の人に傷病者がいる緊急事態であることを知らせ、協力を求める。たとえ、周囲に人が見当たらなくても、声を出して周囲に呼びかける。
- 協力者がいる場合
- もし、協力者がいたら、まず119番の通報を依頼する。また、付近にAED(自動体外式除細動器)があれば、協力者に持ってきてもらう。
- 協力者がいない場合
- 協力者が現れない場合は、自分で119番に通報する。119番通報などで救援を要請した後、傷病者の呼吸の有無を確認する。
5.呼吸の確認
- 反応の無い傷病者に対しては、傷病者の呼吸の有無を確認する。確認は10秒で行う。10秒で呼吸が確認できなければ、「呼吸、なし」と判断する。しゃくりあげるような不連続な呼吸は「呼吸、なし」と判断する。
(2010年以降、呼吸確認の方法が昔と変わっています。昔は「見て、聞いて、感じて」と総合的に判断していましたが、現在では目視だけで迅速に呼吸確認を行います。)
- 呼吸なしの場合
呼吸なしの場合は、心臓マッサージや人工呼吸などといった心肺蘇生法を開始する。心肺蘇生法である胸骨圧迫(いわゆる「心臓マッサージ」のこと。)を行う。
- 呼吸ありの場合
呼吸が確認できた場合は、心肺蘇生の必要は無い。意識がない傷病者に対しては、傷病者を仰向けに寝かせ、気道確保を行う。気道確保のおこない方は、傷病者を仰向けに寝かせた後に、下あごを、やや押し上げる。傷病者の体位は、必要に応じて、嘔吐物が口につまらないように横向きに寝かせる回復体位にする。
6.心臓マッサージ(胸骨圧迫)(C:Circulation)

- 胸の真ん中に手の付け根を置き両手を重ねて、肘を真っ直ぐ伸ばし、少なくとも100回/分以上の速さで継続出来る範囲で強く圧迫を繰り返す。推奨は「少なくとも5cm以上沈むように」であるが、その場で測れる訳ではないので、継続出来る範囲で「強く」で良い。訓練をうけていない救助者はAED、または救急隊到着まで胸骨圧迫だけを続ける。
極力、ほかの人を巻き込む。それが出来るかどうかは天国と地獄ほどの差がある。秒単位で12345と数えてもらうとかでもよい。5秒の間に8回以上なら100回/分以上を満たしている(後述)。それに応じてもらえれば疲れたときに代わってもらえる可能性が高い。疲れてきたらまわりの人に1分間だけでも代わってもらう。「強く早く」を維持するためにも交代は必用である。
人工呼吸が出来る状況なら、胸骨圧迫30回ののちに、気道確保を行い人工呼吸2回を行う。
- 人命を救う勇気を持つ
- 心臓や呼吸が停止している場合、そのまま放置しておくと間違いなく死亡する。救急車が到着するまでに何らかの応急処置を施すだけで、傷病者の生存率は極めて高くなる。
- 心停止の人に胸部圧迫(心臓マッサージ)を行うと胸部の骨を折ってしまうことがあるが、骨を折ることを恐れて胸部圧迫をしなければ患者の命は失われ、二度と戻らない。一方、命が助かれば、骨が折れていてもそれは時間が経てば治癒し、骨が折れた前の状態に戻ることが可能である。この場合、後者の方が望ましいのは言うまでもない。
- 自身の安全が確保・確認されれば、人の命を救う勇気を持って、躊躇せずに救命手当を実施することが必要不可欠である。講習実施各機関でも「修了者は自信を持って事に当たって欲しい」と呼びかけている。
- 仮に救命手当を施して、蘇生後に何らかの身体傷害が残ったとしても、善意に基づくものであれば、日本では、民事上も刑事上も免責されるとするのが法学者の通説(緊急避難行為)であり、警察庁や総務省、消防庁、厚生労働省、日本医師会、日本赤十字社などが共同で編纂した『救急蘇生法の指針』においても免責がはっきりと謳われている(具体的には刑法(日本)37条や民法 (日本)698条などが根拠となる)。実際、日本でも救命手当てをした人が処罰されたことはない。
- 多くの欧米諸国では、応急処置に伴う免責を規定する「善きサマリア人の法」(英:good Samaritan law)と呼ばれる法令が整備されており、積極的な応急処置の推進の一助となっている。
しかし現時点(2015年)での日本の法律では、この「善きサマリア人の法」に当たる法律がまだ整備されておらず、救命措置に参加した者が訴訟などを起こされるリスクが残っている。
7.気道確保(A:Airway)
|

|
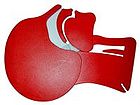
| 閉じた気道 | 開いた気道 |
| 右図のように、アゴを軽く突き上げて気道を確保する。 | |
- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練をうけ、自信のある市民救助者の場合は、仰向けに寝かせた状態で片方の手で額を押さえ、もう片方の人差し指と中指で顎を上に持ち上げる(頭部後屈顎先挙上法)ことにより行う。口の中に異物があれば除去する。
8.人工呼吸(B:Breathing)
- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練をうけ、自信のある市民救助者の場合は、鼻を押さえ胸部がふくらむよう息を約1秒吹き込む。この際、感染病防止の観点から専用のポケットマスク等を患者の口に取り付けることが望ましい。人工呼吸を行う間隔は胸骨圧迫30回ごとに人工呼吸2回が目安。ただしこのための胸骨圧迫の中断は10秒以内とする。
9.AEDによる除細動(D:Defibrillation)
- AEDが到着したら使用する。体が濡れていれば拭き取る。それ以外の手順はAEDの音声ガイダンスに従えば良い。公共の場に配備されているAEDは一般の人でも使えるように操作を自動化しており、電気ショックが必要であるかどうかもAEDが自動的に判断する。
-
人工呼吸では鼻を指でつまみ、指であごを上げながら、口から息を吹き込む。(呼気にも酸素は含まれている。)
-
必要に応じ、胸の動きを見て、肺の動きの有無を確認する.
-
胸骨圧迫では、心臓のあたりが手をあてる位置になる.
-
胸部圧迫法の様子.
-
スタンド型のAEDの例
-
AED装置の例。メーカーによって形状は異なる。写真のように、裏ぶたに白い袋がついてる場合があるが、これは電気パッドなので、外さずにAEDと一緒に傷病者の元へ持ってくる。
-
AED装置の大きさは、持ち運びやすいように、カバンぐらいのサイズになっていることが多い。
-
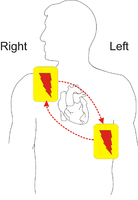
一般的なAEDの、電気パッドの取り付け位置。胸の右上と、左下に貼る。
日常での応急手当
[編集]傷病がひどい場合は、医療機関の診察を受けること。
- 止血法
- 直接圧迫法
傷口の上に、清潔なガーゼやハンカチで、強く押さえつけて止血する方法。他人が行う場合は、傷病者の血に触れないように、ビニール袋を間に挟んだりビニール手袋をはめる。
- 骨折の場合
骨折した部位を無理に動かさず、そして固定する。もし、通常でない方向に患部が曲がっていても、応急処置では、けっして通常の方向には戻さず、患部をそのまま固定する。
- やけどの場合
患部を水で冷やす。できれば流水で冷やす。服の下が焼けていても、脱がさず、服の上から水などをかけて冷やす。無理に服を脱がそうとすると、やけどを負った皮膚も服と一緒に剥がれる危険があるので、服は脱がさない。 やけどの患部などに、薬品などは塗らない。
熱中症とその手当て
[編集]熱中症とは
[編集]温度が高い場所では、体温調節によって、体温を上げ過ぎないように調節される。だが、暑すぎると、調節が追いつかず、体温調節がうまく行かなくなり、めまいや吐き気、筋肉痛、失神、けいれん、などの障害を起こすことがある。[1] このような症状を熱中症(ねっちゅうしょう)という。多湿な場所でも、発汗が阻害されるので、汗の気化熱による体温低下が働かなくなるので、熱が体にこもりやすくなり、熱中症が起こりやすくなる。
熱中症は、死に至る場合もあるので、軽視せずに、しっかりと予防をする必要がある。熱中症が発生したら、しっかりと治療をする必要がある。
熱中症は、高温多湿な場所で起こりやすいが、必ずしもそれほど暑い場所だけで起こるとは限らず、運動が激しい場合や、水分補給や塩分補給が不十分な場合でも起こる。睡眠不足などでも、より起こりやすくなる。
必ずしも夏場だけに熱中症が起きるとは限らず、冬場でも起こりうる事はある。
応急処置は、症状にもよるが、体温が異常に高くなっており、また発汗により水分と塩分が失われてるので、これを解決するのが、熱中症の応急処置の方針である。
熱中症の応急処置
[編集]応急手当(おうきゅうてあて)としては、まず、涼しい場所に移動させる。 意識があり、吐き気や嘔吐物(おうとぶつ)が無ければ、薄めの食塩水やスポーツドリンクなどを飲ませて、水分および塩分を補う。[2] 食塩水の濃度は、みそ汁やスープ料理などの濃度で良い。
スポーツドリンクは、塩分が少なめで糖分が多めなので、脱水の改善の効果は、やや弱い。[3]なので、できれば、うすめの食塩水のような飲料を飲ませるほうが望ましい。
もし、経口補水液(けいこう ほすいえき)があれば、それを飲ませるのが良い。(※ いくつかの飲料メーカーの経口補水液を実際に飲めば分かると思うが、経口補水液はスポーツドリンクよりも塩味がやや強く、甘みはスポーツドリンクよりもやや控えめな味である。)
ともかく、汗によって塩分が失われている場合は、塩分も水と同時にバランスよく補給する必要がある。塩分をふくまない水を飲ませるだけでは、あまり回復をしない場合がある。(※ なぜ、塩分をふくまない水では回復しづらいかというと、その仕組みは、塩分を含まない水でも消化管に到達すれば、いったん血液などの体液に水分として吸収されはするが、しかし塩分を含まない水は、すぐに(小便などとして)排出されてしまいやすい、のである。そのため、脱水対策などの目的として水分を補う場合は、可能ならば、塩分もいっしょに摂取するのが望ましいだろう。)
濡れタオルや氷で冷やす場合は、首や脇(わき)の下など、冷却すると、体の内部まで冷やせて効率的である。 うちわや扇風機があれば、冷却に利用する。
体温は、必ずしも上昇するとは限らないし、顔が赤くなるとも限らない。症状によっては、顔が青ざめる場合もある。 体温が上昇してないからといって、けっして熱中症でないと勘違いしないように注意のこと。
熱中症の理科的な仕組み
[編集]汗をかく能力は、暑いときに体温を下げる調節のため、人体に必要な能力である。
汗には、ナトリウムなどのミネラルが含まれている。なので、汗をかくと、ナトリウムなどのミネラルが失われる。
このナトリウムなどが、汗をかく能力のために、必要なのである。もし、ナトリウムが不足すると、発汗の機能が低下して、汗をかけなくなり、熱中症が進行する。
また、ナトリウムだけがあっても、体内の水が不足してると、汗をかけない。
だから、汗をかくためには、ナトリウムと水の両方が、必要である。
この他にも、ナトリウムは、身体の多くの調節機能に必要である。
ナトリウムだけでなく、カリウムなどの他のミネラルも、身体の様々な調節機能に関わる。
なので、熱中症の手当てには、ナトリウムなどのミネラルの補給と、水の補給の、両方をバランスよく、おぎなう必要がある。
- 電解質
「食塩」(しょくえん)、「塩」(しお)と一般的に言われる物質は、塩化ナトリウム(えんかナトリウム)です。
塩化ナトリウムは、水中では、塩素イオン と ナトリウム イオン に、分かれます。
塩化ナトリウムのように、水中でイオンに分かれる物質を、電解質(でんかいしつ)と言います。
塩化ナトリウムだけでなく、塩化カリウムや塩化マグネシウムなども、電解質です。
スポーツドリンクなどで、「電解質」をふくんでいる飲料水が販売されていますが、これは、ナトリウムなどのイオンを含んでいるということです。
なお、砂糖などの糖分は、電解質では、ありません。
多量の発汗によって脱水を起こしたときは、電解質も失われています。[4]なので、脱水の改善には、この電解質をおぎなう必要があります。なので、スポーツドリンクや経口補水液などを飲ませるのが良いでしょう。
塩分だけをとっても、逆効果
[編集]塩からいものを食べると、喉(のど)が、かわきます。このように、塩分だけしか補給しないと、かえって、のどが、かわいてしまい、水分が減ってしまいかねません。
海の海水が飲み水に適さない理由も、海水は塩分濃度が高すぎるので、飲むと、かえって喉(のど)が、かわいてしまうからです。
だから、もし運動中などに塩分を補おうとして、塩分の多い食品などを食べる場合には、同時に水道水などを飲んで、水分も補っておいてください。
たとえばナメクジに塩をかけると、塩がナメクジの水分を吸収します。このように、塩分やミネラルが多すぎる、かえって体内の水分をうばってしまいます。
健康な人の身体の体液には、すでに塩分などが解けています。この体液と同じ濃度の食塩水を、生理食塩水(せいり しょくえんすい)と言います。単純に考えると、生理食塩水よりも濃い濃度の食塩水では、水分をうばってしまいます。
人間の体液についての生理食塩水は、だいたい0.9%の食塩水です。(※ 生理食塩水については、高校では保健体育の範囲外だが、卒業後や大学の保健科学の知識として、知っておいても良いだろう。)
なお、濃度0.2%の食塩水が、はげしい運動のあとに補給するのがよい食塩水の濃度として、適切な濃度だとされています。[5] 1リットルの水に、塩2gです。
いっぽう、海水の塩分濃度は、塩分濃度 3.4% です。[6]海水の濃度は、生理食塩水の濃度を、大幅に越えています。(※ 海水濃度については、保健体育の範囲外。地学などの範囲。)
- 参考
- 外国の中東あたりのアラブ諸国などの、砂漠の多い国では、たとえ海に面した国があっても、飲み水の調達には苦労しています。その理由は、海の水は、生理食塩水よりも濃度が高いので、仮に海水を飲んでも、かえって水分を取られてしまうので、海水は飲料水には適さないからです。
- 家庭科の範囲ですが、保存食として、食品を高濃度の塩や砂糖に漬ける(つける)、塩づけ(しおづけ) や 砂糖づけ(さとうづけ) にした食物を保存する場合があります。その理由は、塩漬けにすれば塩分濃度が高すぎるので、細菌が繁殖しづらくなるから、保存できるです。
実際の応急手当てのときに、いちいち濃度の計算なんて、してられません。なので、計算をするのではなく、「塩分と水分をバランスよく取らないと、効果が弱い」だと知っておいてください。
応急手当てのときの食塩水の濃度は、みそ汁やスープ料理などの濃度で良いのです。とはいえ、そう簡単に都合よく、みそ汁と同じ濃度の食塩水を作れる環境が、近くにあるとは、かぎりません。
なので、もし近くに、そんな都合のいい食塩や食塩水が無い場合は、とりあえず真水(まみず)の水道水だけでもよいから(つまり淡水)、飲ませたほうが良いでしょう。
熱中症の種類
[編集]熱中症の種類には、熱失神、熱けいれん、熱疲労、熱射病がある。
(※ おぼえなくてよい。用語の理解の整理として、読めば、充分。)
- 熱失神(ねつしっしん、heat collapse)
- 原因:血管の拡張したことの血圧低下による、脳への血液不足。
- 症状:失神やめまいなど。
- 熱けいれん(heat stroke)
- 原因:体内の塩分の不足で起こる。
- 症状:筋肉が、けいれん。
- 熱疲労(ねつひろう、heat exhaustion)
- 原因:多量の発汗による脱水症状。
- 症状:めまいや頭痛などを起こす場合がある。
- 熱射病(ねっしゃびょう、heat stroke)
(日射病とは異なる。)
- 原因:高温による脳内の温度中枢の障害によって、体温調節機能が失われている。
- 症状:意識障害。高体温。
熱射病は、熱中症の中でも特に重症であり、ただちに救急車などを要請する必要がある。
脚注・参考文献など
[編集]- ^ 北側薫、『高等学校 保健体育』(文部科学省 検定済み教科書)、第一学習社、発行:平成25年2月10日、P.57
- ^ 和唐正勝、『現代高等保健体育』(文部科学省 検定済み教科書)、大修館書店、発行:平成25年4月1日、P.61
- ^ 著作者:文部科学省、『高等学校用 人体と看護』(職業高校用、文部科学省 検定済み教科書)、教育出版、発行:平成25年1月20日初版、P.298
- ^ 著作者:文部科学省、『高等学校用 人体と看護』、教育出版、発行:平成25年1月20日初版、P.298
- ^ 和唐正勝、『現代高等保健体育』(文部科学省 検定済み教科書)、大修館書店、発行:平成25年4月1日、P.155
- ^ 西村裕次郎、『高等学校 地学基礎』、第一学習社、平成23年検定済、平成26年発行